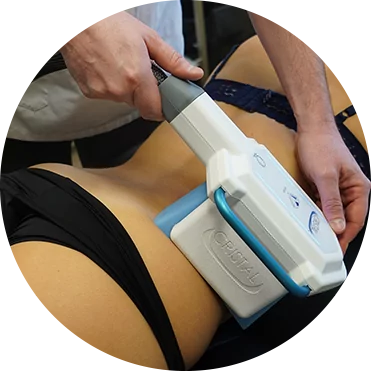
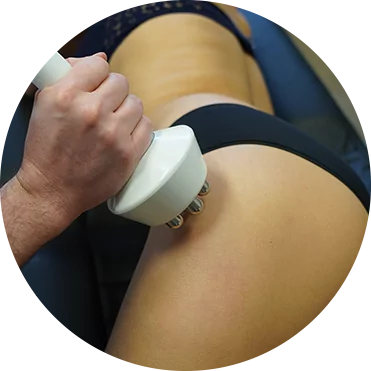
Qu’est-ce que c’est ?
La technique du PRP (Plasma Riche en Plaquettes) est un traitement de médecine régénérative augmentant la capacité de cicatrisation des plaies en libérant de nombreux facteur de croissance (VEGF, GF). Ce traitement est naturel, autologue (issu de votre sang), il fait appel aux propriétés régénératives des plaquettes, petites particules cellulaires servant à la régénération tissulaire et à la cicatrisation. Ce traitement est depuis longtemps utilisé pour accélérer et favoriser la récupération suite à des blessure en médecine du sport et son application s’est étendue aux champs de la médecine régénérative, de la chirurgie esthétique et de la chirurgie de restauration capillaire.
Qu’elle zone du corps sont concernés par ce traitement ?
Uniquement certaines zones sont concernées. Les demandes les plus fréquentes sont :
Comment ça se passe ?
Le principe est de réaliser un concentré plaquettaire autologue à partir de sang veineux. Pour cela une prise de sang est réalisée. La concentration des plaquettes est obtenue par un processus de centrifugation avec des paramètres bien précis.
Le PRP est utilisé lors de greffe capillaire comme facteur de croissance, les follicules prélevés sont plongés dans le PRP avant l’implantation de manière à augmenter la concentration de facteur de croissance autour du follicule et favoriser ainsi sa prise sur le site receveur.
Il peut aussi être directement injecté en intradermique sur la zone donneuse et receveuse avant et après le prélèvement et la greffe pour améliorer le résultat du traitement chirurgical
Le traitement dure en moyenne 30 à 45 minutes, se déroule en externe sans hospitalisation.
Aucun pansement n’est nécessaire après ce traitement, les activités quotidiennes peuvent être reprise juste après le traitement sans interruption.
Quels sont les résultats obtenus ?
Combien ça coute ?
Un devis vous sera fourni lors de la première consultation en fonction du nombre de séances nécessaires.
Aucune prise en charge de la sécurité sociale ou de votre mutuelle pour ce type d’acte
Les cellules souches sont des cellules indifférenciées définies par deux critères: leur capacité à se multiplier indéfiniment, appelée l’auto-renouvellement, et leur aptitude à se différencier en cellules propres à un organe.
Ces deux caractéristiques exceptionnelles ont ouvert une très large voie au développement d’une médecine régénératrice qui permettrait, entre autre, le traitement d’un certain nombre de maladies ; ex : le diabète, l’infarctus du myocarde, les leucémies, la maladie d’Alzheimer, la maladie de Parkinson, les transplantations et même la reconstruction d’organes et de tissus.
Selon leur origine, les cellules souches peuvent être classées comme des cellules souches embryonnaires, qui peuvent uniquement être isolées dans la phase de développement embryonnaire, ou comme des cellules souches adultes, présentes dans l’organisme adulte, (cellules souches mésenchymateuses et cellules souches hématopoïétiques, entre autres).
Dans le corps humain les cellules souches se trouvent dans les microenvironnements spécialisés, reconnus comme des niches, qui permettent leur auto-renouvellement et la conservation de leur potentiel de différenciation. Le tissu adipeux et le renflement du follicule pileux sont des exemples de niches présentes chez l’adulte.
Dans le cas particulier des cheveux, les cellules souches du renflement favorisent la régénération continue et répétitive du cycle du cheveu. L’activité de ces cellules souches folliculaires est contrôlée par les cellules de la papille dermique, cellules mésenchymateuses spécialisées associées au follicule pileux.
Le follicule pileux représente une entité unique dans le corps humain, caractérisé par des cycles au cours desquels toute la machinerie de la croissance des cheveux est perdue, puis complètement reconstruite. Il subit des cycles de régénération répétitive, où chacun de ces cycles se compose de trois phases : anagène (croissance rapide, phase active), catagène (régression par apoptose, étape d’involution physiologique) et télogène (étape de repos).
Plusieurs études ont démontré que pour obtenir une régénération et une croissance correcte du cheveu, le bon fonctionnement du follicule pileux et de son micro-environnement sont essentiels (renflement, bulbe, papille dermique, glande sébacée et autres) mais le macro-environnement qui l’entoure (tissu adipeux intradermique, derme et follicules adjacents) est également une partie essentielle pour un bon fonctionnement.
Le tissu adipeux est constitué de différents composants : adipocytes, fibroblastes, cellules endothéliales et cellules souches dérivées d’adipocytes (cellules souches mésenchymateuses et cellules souches hématopoïétiques). Les recherches menées par Festa et al. ont révélé l’étroite corrélation entre le tissu adipeux sous-cutané et le fonctionnement des follicules pileux. On croit que les adipocytes sécrètent des substances capables de promouvoir l’activation des follicules pileux. En général, certaines de ces substances joueraient un rôle fondamental sur les cellules de la papille dermique qui libèrent des facteurs promoteurs de la migration des cellules souches mésenchymateuses du renflement du follicule vers la papille dermique, où les cellules prolifèrent et donnent naissance à la phase anagène (de croissance). Les cellules de la papille dermique jouent un rôle clé dans la formation, la croissance et la régénération du cycle du cheveu.
Gestion des cellules souches dans les traitements de restauration capillaire
Plusieurs traitements, dont certains sont encore au stade expérimental, utilisent des cellules souches pour assurer la croissance des cheveux en cas d’alopécie. La plupart de ces traitements sont caractérisés par l’utilisation de cellules souches provenant du même patient. Ce type de transplantation autologue, similaire à celles qui se produisent lors d’une séance de PRP, utilise généralement des techniques de collecte peu invasives. Un autre avantage, conséquence de leur nature autologue, est la diminution significative du risque d’infection et d’hypersensibilité ou de réactions immunogènes et de transmission de maladies.
Regenera® o Rigenera®
Ce traitement est basé sur la collecte et l’utilisation de cellules souches présentes dans la niche du follicule pileux, dans le renflement. En général, la procédure de Regenera® active (également appelé Rigenera®) commence par l’extraction de trois greffons capillaires de la partie inférieure du cuir chevelu du patient, une région capillaire considérée comme résistant à l’alopécie. Les greffes sont généralement grandes et contiennent chacun plusieurs unités folliculaires, ainsi que le tissu adipeux et vasculaire entourant chaque follicule pileux. Les greffes sont placées dans la machine à Regenera® et broyées mécaniquement en solution. Le mélange liquide obtenu est filtré par la machine, la graisse et le sang sont séparés des cellules souches. Le liquide filtré, riche en cellules souches, est injecté dans le cuir chevelu de la même manière que le PRP.
L’incorporation de ces cellules souches stimulerait les papilles dermiques qui réactiveraient le cycle du cheveu, favorisant ainsi la régénération capillaire.
Thérapies dérivées des adipocytes
L’application des cellules souches dérivées du tissu adipeux dans les thérapies régénératives donne des résultats prometteurs dans le domaine de la dermatologie et du rajeunissement esthétique. Parmi les raisons pour lesquelles ce type de traitement est prometteur, on peut mentionner ses sources facilement disponibles dans le corps humain (ex. ventre, cuisses) et la facilité de leur prélèvement (ex. par liposuccion).
Jusqu’à présent, les différentes recherches sur les dérivés d’adipocytes (cellules souches, nanofat, fraction vasculaire stromale, vésicules extracellulaires, etc.) et leur application à la récupération des cheveux, ont montré que ceux-ci ont le potentiel de modifier le cycle folliculaire afin d’augmenter la croissance des cheveux, dans certains cas en libérant des facteurs de croissance. Plus précisément, les adipocytes matures libèrent des facteurs qui contribuent à l’activation du follicule pileux pendant la phase anagène. Diverses études ont indiqué que la perte d’adipocytes et la perte de cheveux se produisent simultanément. En raison de la relation étroite entre les cellules adipeuses et le follicule pileux, plusieurs études ont montré des résultats prometteurs en utilisant des produits dérivés de l’adiposité pour la croissance des cheveux.
De nombreux facteurs ont été identifiés comme contribuant à la perte de cheveux, notamment: la charge génétique, les facteurs environnementaux, les médicaments, l’état hormonal et nutritionnel de la personne affectée. Par conséquent, le problème de la chute des cheveux nécessite une approche multidisciplinaire pour que le traitement soit efficace.
La médecine alternative, non allopathique ou non conventionnelle comme elle est reconnue dans l’Union Européenne, ou la CAM (de son nom en anglais complementary and alternative medicine), dans le cas des anglo-sajons, est une ressource supplémentaire qui peut apporter des bénéfices au patient. Ces traitements ne visent pas à remplacer les traitements allopathiques, mais plutôt à les compléter, les soutenir. Comme toutes les ressources utilisées pour les soins de santé, la médecine alternative doit être pratiquée de manière responsable et sous la surveillance d’un professionnel compétent dans le domaine et à aucun moment un traitement médical ne doit être interrompu sans l’autorisation du professionnel responsable.
Selon leur type d’approche, les pratiques incluses dans la médecine non conventionnelle peuvent être divisées en trois groupes différents : les produits naturels (ex: phytothérapie, compléments alimentaires, etc.), les pratiques axées sur l’esprit et le corps (ex. aromathérapie, méditation, etc.) et d’autres (ex. homéopathie, acupuncture, etc.).
L’impact de la nutrition sur les cheveux a été étudié historiquement dans le contexte de la malnutrition et des carences nutritionnelles. Par exemple, dans les états de malnutrition protéique sévère, les poils poussent que de quelques centimètres, manquent de brillance, sont de petit diamètre et faciles à arracher. De même, la perte de cheveux diffuse peut être un signe précoce de carence en niacine. En raison du lien reconnu entre la carence nutritionnelle et la santé des cheveux, il n’est pas surprenant de trouver des publicités pour compléments alimentaires disponibles qui prétendent favoriser la croissance des cheveux.
Les compléments alimentaires sont des aliments contenant une concentration d’ingrédients «actifs», qui sont utilisés pour leur fonction nutritionnelle ou physiologique et destinés à compléter un régime alimentaire ou nutritionnel. Ils sont préparés à partir de divers types de substances, notamment des vitamines, des minéraux, des plantes (et leurs préparations), et d’autres ingrédients dont l’utilisation en nutrition humaine est traditionnelle ou reconnue comme telle. Ils peuvent contenir un seul ingrédient ou un mélange de ceux-ci et être commercialisés sous forme galénique : gélules, dragées, comprimés, pilules, ainsi que sachets de poudre, ampoules de liquide, flacons avec compte-gouttes et autres formes similaires de préparations liquides ou de poudres destinées à être pris en quantités déterminées.
Parmi les ingrédients signalés pour le traitement de la chute des cheveux figurent des compléments alimentaires à base de: acides aminés, caféine, capsaïcine, curcumine, gel d’ail, protéines marines, mélatonine, jus d’oignon, procyanidine, huile de pépins de courge, huile de romarin, palmier nain, vitamine B7 (biotine), vitamine D, vitamine E et zinc, entre autres.
Les vitamines et les oligo-éléments sont essentiels pour le cycle capillaire et maintiennent l’homéostasie en tant que cofacteurs enzymatiques, hormones, antioxydants et immunomodulateurs. Dans le cas des produits botaniques, selon le type de plantes, ceux-ci peuvent réguler les processus inflammatoires, réduire le stress oxydatif et collaborer à la régulation hormonale.
D’autres pratiques telles que la méditation, l’hypnose, l’acupuncture et le massage, ont également été signalées pour le traitement de la chute des cheveux. Plusieurs de ces techniques aident à réduire le stress physiologique et émotionnel, qui peut contribuer à la chute des cheveux.
La thérapie de photobiomodulation (PBM), anciennement connue sous le nom de thérapie laser de bas niveau, a été découverte il y a plus de 50 ans, lorsque Mester en Hongrie a observé une régénération rapide des poils et des tissus chez des souris irradiées au laser rubis, par rapport aux souris non traitées.
Divers effets thérapeutiques ont été associés à la PBM, notamment des effets anti-inflammatoires, analgésiques, régénérateurs, antiœdémateux, antibiotiques, immunologique et des effets sur la circulation sanguine locale. Depuis le début du 21e siècle, la PBM est activement étudiée comme thérapie pour le traitement de différents types d’alopécie .
Le cheveu est l’un des tissus qui croît le plus rapidement dans le corps humain et le follicule pileux représente un système riche en cellules souches. Les follicules pileux sont soumis à des cycles régénératifs répétitifs, où chacun cycle se compose de trois étapes : la phase anagène (croissance rapide, phase active), la phase catagène (régression par l’apoptose, phase d’involution) et la phase télogène (phase de repos), puis le vieux cheveu est perdu et la phase anagène recommence en donnant naissance à un nouveau cheveu. Dans un cuir chevelu sain, la phase anagène peut durer entre 2 et 6 ans et environ 90 % des follicules pileux sont dans cette phase, tandis que 10 à 14 % sont en phase télogène qui dure 5 à 6 semaines et seulement 1 à 2 % sont en phase catagène qui dure de 1 à 2 semaines.
L’alopécie peut survenir lorsqu’il y a des altérations dans le processus de régulation du cycle de croissance des cheveux, ce qui provoque une diminution de la densité des cheveux ou une réduction du diamètre de la tige du cheveu
Comment fonctionne la PBM ?
Pour que la lumière ait des effets sur le tissu biologique à traiter, il doit posséder des photorécepteurs ou des chromophores, des substances capables d’interagir avec la lumière et de déclencher le processus thérapeutique souhaité. Selon la couleur de la lumière émise, correspondant à une longueur d’onde très spécifique, différents problèmes capillaires et cutanés peuvent être traités et résolus. Les longueurs d’onde bénéfiques pour le corps humain se situent d’environ 400 à 1200 nm (lumière bleu, vert, jaune, rouge et proche infrarouge).
La recherche sur le traitement de différentes formes d’alopécie a commencé par l’évaluation des effets de la lumière rouge (600-700 nm) et plus tard de la lumière proche infrarouge (760-1000 nm). Pour ces longueurs d’onde, la cytochrome C oxydase, qui fait partie de la chaîne respiratoire mitochondriale, a été proposée comme le chromophore initiant de l’activité thérapeutique. Récemment, un autre groupe de chromophores a été identifié pour le traitement de l’alopécie, les opsines. Ces molécules sont sensibles à la lumière bleue (400-470 nm) et leur étude en laboratoire a révélé qu’elles sont capables de réduire l’apoptose dans les cellules des follicules pileux et de prolonger la phase anagène.
L’alopécie induite par la chimiothérapie (AIC) est l’un des effets secondaires les plus connus de la chimiothérapie contre le cancer. La chimiothérapie dans l’organisme déclenche l’apoptose (mort cellulaire) dans les cellules cancéreuses, qui ont un taux de multiplication élevé. Cependant, celle-ci affecte aussi d’autres types de cellules qui sont également caractérisées par un taux de multiplication élevé, comme les cellules du système hématopoïétique, la paroi épithéliale gastro-intestinale et les kératinocytes.
La PBM est une thérapie non invasive qui est facile à appliquer, généralement la zone affectée est exposée à une lumière pendant un certain temps qui varie généralement entre 20 et 30 minutes, le type de lumière et le temps d’exposition varient selon le type de condition à traiter. C’est également en raison de sa nature non invasive que la PBM prend un certain temps pour montrer ses résultats bénéfiques. Vous devez attendre au moins dix séances avant d’obtenir un résultat visible.
La PBM a montré une très faible incidence des effets indésirables dans toutes les études cliniques qui ont évalué son effet sur la pousse des cheveux (les maux de tête, la sensation de brûlure, des démangeaisons, des éruptions cutanées, acné. Cependant, le PBM n’est pas recommandé aux femmes enceintes, ou en période d’allaitement, aux personnes prenant des médicaments ou des produites photosensibilisants, aux personnes épileptiques, aux personnes atteintes de diabète, d’hémophilie, des maladies de peau, d’inflammations et des infections cutanées.
Les produits pharmacologiques ont été administrés par voie intradermique pendant plus d’un siècle, mais c’est avec le Dr Michael Pistor que la mésothérapie, l’intradermothérapie comme elle est actuellement identifiée, a reçu plus d’attention.
La mésothérapie est une procédure médicale introduite en 1958 qui consiste à appliquer des injections intradermiques de substances pharmacologiques, qui sont administrées directement dans la région à traiter. Pistor a inventé le terme mésothérapie, du grec « mesos« , pour décrire le traitement du mésoderme. Il pensait que les injections locales avaient un effet sur les tissus provenant du mésoderme, l’une des trois couches germinales primaires de l’embryon, d’où proviennent le derme, le tissu conjonctif, les muscles et le système circulatoire.
Il s’agit d’une technique peu invasive qui consiste en des injections dans l’épiderme et le derme, des injections sous-cutanées et des injections régionales de produits pharmaceutiques ou d’autres substances bioactives administrées en petites quantités par de multiples ponctions cutanées, placées dans ou autour de la zone affectée. La mésothérapie est basée sur le principe selon lequel la thérapie intradermique produit un « micro-dépôt » du médicament dans le derme qui est ensuite lentement libéré dans les tissus environnants. En d’autres termes, la mésothérapie permet à des concentrations efficaces de produits d’atteindre la zone cible, en administrant des doses plus faibles par rapport aux voies orale ou intramusculaire.
Il est attribué à la mésothérapie un double mécanisme d’action. En plus de l’effet local du médicament, le processus d’introduction d’aiguilles dans la peau stimule une action réflexe, augmentant ainsi les niveaux d’endorphine.
La mésothérapie se caractérise par sa méthode d’injection unique, le produit est injecté superficiellement avec des aiguilles courtes spéciales, directement sur le site affecté et ses environs.
En général, parmi les types de substances utilisées en mésothérapie figurent: les vasodilatateurs, les anti-inflammatoires, les relaxants musculaires, les enzymes protéolytiques, les vitamines, les minéraux, les extraits de plantes, les vaccins, les antibiotiques, les hormones, les bloqueurs hormonaux et les anesthésiques.
Un traitement de mésothérapie peut impliquer 8 à 300 injections par séance, qui sont recommandées tous les 7 ou 15 jours. Le nombre de séances à appliquer dépend du problème à traiter, variant entre 3 et 15 séances par traitement.
Concernant les effets indésirables de la mésothérapie, des effets transitoires et réversibles, locaux et systémiques (allergies, ecchymoses, urticaire, granulomes) ont été rapportés. La complication, la plus fréquemment rapportée est d’infection mycobactérienne, qui peut s’expliquer par une asepsie insuffisante avant l’intervention ou par la contamination du produit utilisé. Cependant, de nombreux rapports publiés ne donnent pas de détails sur le traitement de ces complications, et en général, ce sont le résultat de mauvaises techniques (manque d’asepsie, personnel non formé, etc.) ou des effets du médicament lui-même. Les recherches de Tennstedt et Lachapelle ont montré que les substances à base d’alcool ou d’huile ne conviennent pas à un usage mésothérapeutique en raison du risque élevé de nécrose cutanée.